L’engorgement des services des urgences hospitalières dont la presse s’est abondamment faite l’écho au cours de l’été 2022 s’explique par une situation critique des services d’urgence mais aussi par une offre de premier recours déficiente au regard des besoins en santé de la population. Ces constats sont connus et partagés par les différentes missions parlementaires et gouvernementales diligentées ces dernières années. Faute d’une réponse satisfaisante en amont, « les urgences sont devenues le premier recours médical de nombreuses personnes »[1] selon le professeur André Grimaldi. Le cap des 20 millions de passages par an aux urgences a été franchi en 2019 dont « plus de la moitié sont injustifiés et auraient dû logiquement trouver une réponse en médecine de ville »[2]. La saturation des services d’urgence se traduit par des temps d’attente inimaginables il y a encore quelques années, par des heures passées sur des brancards à attendre et, comme nous le verrons plus loin, par des morts, depuis peu recensées, qualifiées d’« inattendues », c’est-à-dire celles relatives à un défaut de prise en charge dans les services d’accueil des urgences.
Nous avons fait le choix de ne pas traiter dans cette note des urgences hospitalières qui répondent à une problématique qui leur est propre : manque d’environ 2000 urgentistes, déficit en infirmières et aides-soignantes sous payées en dépit de la revalorisation des salaires décidée dans le cadre du Ségur de la santé, épuisement du personnel et environnement de travail dégradé, insuffisance des lits dans les services et en aval en soins de suite. Nous retiendrons donc comme principal périmètre d’analyse celui de la permanence des soins ambulatoires (PDSA) ou de médecine de ville, appellation donnée à l’organisation de l’offre de soins aux heures de fermeture des cabinets médicaux, à savoir la nuit à compter de 20 heures, les samedis à partir de 12 heures, les dimanches et les jours fériés. Toutefois, l’interaction avec la continuité des soins – il s’agit alors de l’organisation de l’offre de soins pendant la journée aux heures d’ouverture habituelles des cabinets médicaux, centres de soins et maisons de santé –, qu’illustre en particulier le déport de plus de 30% d’activité de la première vers la seconde, nous conduira nécessairement à évoquer partiellement des pistes d’amélioration dépassant le seul cadre de la PDSA.
La première partie sera consacrée à un large panorama de la situation, dressé à partir de trois angles de vue distincts mais complémentaires – les urgences hospitalières, la médecine de ville et l’aide médicale d’urgences aux personnes – indispensables pour bien comprendre en particulier les dysfonctionnements de notre système de soins et plus particulièrement de l’offre de soins de premier recours avec les effets de déports d’activité associés selon un mécanisme de vases communicants.
Nous dresserons dans la deuxième partie un bilan assez préoccupant de l’organisation existante en matière de PDSA en France, établi à partir des données d’une récente enquête du Conseil national de l’Ordre des médecins (CNOM).
Nos propositions s’articuleront autour de deux axes principaux de progrès. Le premier, présenté dans la troisième partie, porte sur la généralisation à l’ensemble des départements d’une offre de PDSA efficace avec des sites de garde dédiés dans tous les secteurs et, à compter de minuit, des effecteurs mobiles. Pour cela, nous nous appuierons sur l’exemple de l’organisation mise en place dans le département de la Loire-Atlantique.
Le second axe de progrès, développé dans la quatrième partie, prenant acte d’une démographie médicale défavorable durable, considère impératif de s’appuyer sur l’ensemble des structures médicales existantes proposant un exercice collectif de la médecine de ville. L’idée est de les soutenir financièrement dans leur développement pour les aider à atteindre au plus vite une taille critique qui, comme nous le verrons, est le prérequis indispensable à une offre de soins de premier recours satisfaisante. En contrepartie de ce soutien financier, un engagement de participation à la prise en charge des soins non programmés aux heures d’ouverture des cabinets et à la permanence des soins à compter de 20 heures serait contractualisé. D’autres recommandations plus spécifiques sont aussi proposées.
I – Un système de santé en crise dans tous les secteurs et qui n’assure plus une correcte prise en charge des soins non programmés
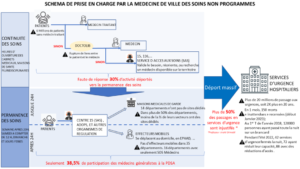
Dressons en quelques mots le panorama de la situation en matière de prise en charge des soins non programmés urgents ou non (SNP), que résume le schéma proposé ci-dessus[3]. Les structures de prise en charge n’ayant pas évolué au même rythme que l’augmentation des passages aux urgences, les conditions d’accueil des patients et de travail pour les personnels médicaux se détériorent. Les temps d’attente explosent. Une centaine d’hôpitaux créait début 2018 le « No Bed Challenge » visant à recenser le nombre de patients passant la nuit sur un brancard faute de leur avoir trouvé un lit, quand on sait qu’il s’agit là d’une cause établie de surmortalité. Les chiffres sont éloquents : plus de 120 000 à fin mars 2018, soit trois mois après la création de cet indicateur. Un chiffre jugé « incroyable » par François Braun, l’actuel ministre des Solidarités et de la Santé, à l’époque où il était encore président d’un syndicat d’urgentistes. En réponse à la saturation des services d’urgence, Agnès Buzyn, la ministre de l’époque, propose un pacte de refondation des urgences structuré autour de 12 propositions dont la mesure phare est la création du service d’accès aux soins (SAS), à savoir une plateforme d’appels accessible à tous par téléphone 24h/24 et 7j/7. Le pacte prévoit aussi le renforcement de l’offre de consultations médicales sans rendez-vous en cabinet, maison et centre de santé. Une enveloppe de 750 millions d’euros sur 3 ans est débloquée. En mars 2022, la commission d’enquête du Sénat publie un rapport[4] sur la situation de l’hôpital, dont les constats sont dans la droite ligne du pacte de refondation des urgences : offre de soins de premier recours insuffisante, régions sous-dotées, besoins de lits en aval mal anticipés et enfin, services mal organisés. Ces dernières conclusions laissent entendre que l’hôpital pourrait être mieux organisé et que les solutions à trouver sont de nature organisationnelle plutôt que financière. Sans sous-estimer l’impact organisationnel et les pistes d’optimisation possibles, cette situation relève avant tout d’un sous-investissement généralisé dans le domaine de la santé à partir des années 90.
En amont de l’été 2022, un cri d’alarme est poussé par les hôpitaux. À la demande du président de la République, une mission flash est lancée et dépose son rapport dès juillet 2022[5]. 41 mesures sont proposées. Le rapport dresse, encore une fois, un état des lieux critique de la situation des services d’urgence, notamment dû au sous-effectif permanent de personnel soignant (médecins urgentistes en particulier). Il relève également des carences de lits dans 60 % des établissements du territoire français. Une des réponses préconisées par les auteurs consiste à diminuer la fréquentation des services d’urgence en « (ré)orientant les patients qui ne relèvent pas d’un plateau technique d’urgence vers d’autres acteurs de santé ». L’idée principale est d’augmenter la régulation en accélérant le déploiement des services d’accès aux soins avec en pratique un recrutement d’assistants de régulation médicale (ARM) supplémentaires au sein des plateformes de traitement des appels (SAMU, centre 15). Ces derniers doivent devenir la « porte d’entrée » des soins non programmés. La solution à l’engorgement des services d’urgence hospitaliers serait donc de renforcer le « triage à l’entrée » et d’opérer une plus grande priorisation des cas d’urgence vitale ou grave[6]. Le responsable du SAMU 44 confirme que les moyens qui lui ont été alloués en matière de régulation ont considérablement augmenté. La plateforme téléphonique dispose aujourd’hui de 50 agents régulateurs contre 30 il y a encore peu[7]. Pourtant, à l’occasion des dernières vacances de Noël, les centres d’appels du 15 ont été confrontés à une hausse spectaculaire des appels, de l’ordre de 33 % à 55 %[8]. Au-delà de la saturation des centres d’appels que l’augmentation récente du nombre de régulateurs n’a que partiellement absorbée, cette situation relève l’insuffisance de l’offre de soins de premier recours qui ne répond plus aux besoins de santé de la population, contrainte de se retourner vers le SAMU. Ces chiffres ne donnent sans doute qu’une vision incomplète de la gravité et de l’intensité de la crise dans laquelle notre système de santé est plongé. Ils montrent aussi que la régulation n’est qu’une partie du problème et qu’une réponse plus globale intégrant le renforcement de l’offre de soins est indispensable.
Toujours est-il que la situation des services d’urgence au 3 août 2022 telle que décrite par la Société française de médecine d’urgence était pour le moins alarmante : fermeture totale la nuit de 42 services d’urgence, des fermetures de jour dans 23 établissements, 72 établissements ayant réduit leur capacité ou fermé leur unité d’hospitalisation de courte durée (UHCD) et enfin, 88 établissements avec des restriction d’accès, dont 67 avec une régulation médicale systématique par le SAMU-centre 15[9].
Depuis le 1er décembre 2022, le syndicat SAMU-urgences en France (SUDF) a mis au point un processus déclaratif de collecte et de centralisation des morts dites « inattendues », c’est-à-dire des morts consécutives à une attente prolongée au sein d’un service d’urgence ou en préhospitalier faute d’engagement d’un SMUR. Début janvier 2023, soit en un mois, 150 « morts inattendues » ont été recensées[10]. Il aurait été mis fin à ce décompte.
Qu’en est-il de l’offre de soins de premier recours ? La situation est plus que préoccupante : 6,3 millions de personnes n’avaient pas de médecins traitants en septembre 2021, dont 600 000 sont en affection de longue durée (ALD). Une enquête réalisée par Que choisir en 2019 montre qu’un « généraliste sur deux refuse aujourd’hui des nouveaux patients » et que 30 % de la population vit en zone sous-dotée contre 8 % en 2012[11]. Pour répondre à cette situation, le numerus clausus a été supprimé à la rentrée 2020. « C’est un effet d’annonce : la fin du numerus clausus ne signe pas la fin de la sélection puisque les capacités d’accueil des universités restent limitées », selon Loona Mathieu, vice-présidente chargée de l’enseignement supérieur à l’Association nationale des étudiants en médecine de France (ANEMF)[12]. Dans tous les cas, au regard de la durée des études de médecine, cette mesure ne fera sentir ses premiers effets qu’à compter de 2030. D’ici là, de nombreux généralistes seront partis à la retraite. L’âge moyen des médecins inscrits est de 57,5 ans et 50,4 % d’entre eux ont 60 ans et plus et vont donc prochainement partir à la retraite.[13] En conséquence, la démographie médicale va rester défavorable pendant une quinzaine d’années, situation qui appelle d’autres mesures à effets plus rapides.
Nous ne pouvons pas terminer ce bref tour d’horizon sans aborder le sujet de l’aide médicale d’urgence aux personnes. Cette mission est assurée à la fois par les structures mobiles d’urgence et de réanimation (SMUR) qui dépendent du service d’aide médicale urgente (le SAMU est un service hospitalier) et par les services départementaux d’incendie et de secours (SDIS), à savoir les sapeurs-pompiers qui, pour nombre d’entre nous, restent encore le « dernier rempart », ceux que nous appelons faute de solutions à une situation vécue comme critique. Cet axe d’analyse spécifique est intéressant dans la mesure où il offre un angle de vue complémentaire de la situation en partant cette fois de la mission de secours à la personne. Il offre d’autres exemples du caractère dysfonctionnel de la prise en charge des soins non programmés. Nous avons fait le choix de nous concentrer sur le cas des sapeurs-pompiers.

Que conclure de ce préoccupant panorama ? Premièrement, le fonctionnement des services d’urgence hospitaliers est en réalité révélateur de l’état général de l’hôpital en France. Cette situation résulte selon le professeur André Grimaldi de l’application à l’hôpital de méthodes de management issues du monde de l’entreprise et à la transformation de « l’hôpital de stock à l’hôpital de flux », mutation qui dans les faits s’est traduite notamment par la fermeture de plus de 100 000 lits sur 20 ans au nom du virage ambulatoire[14].
Deuxièmement, l’offre de soins ambulatoire ou de ville n’est pas (ou plus) organisée pour répondre aux besoins de la population en matière de soins non programmés, que ce soit pendant la journée ou la nuit à compter de 20 heures jusqu’au lendemain matin 8 heures. Le diagnostic posé sur la médecine de ville par le Haut conseil pour l’avenir de l’assurance maladie (HCAAM) est édifiant : « la structuration des soins ambulatoires, à la fois soins primaires et soins spécialisés de proximité […], reste très largement insuffisante pour amener cette première ligne de soins à jouer réellement le rôle de pivot du système que l’on attend d’elle, malgré des avancées. […] [Celles-ci] n’ont pas empêché l’accès aux soins de proximité de se dégrader et l’on se trouve aujourd’hui, dans beaucoup de territoires, dans une situation alarmante ». Le HCAAM conclut que « nous sommes dans une situation de crise » et qu’il y a « urgence à agir »[15].
II – Une permanence des soins en médecine de ville dysfonctionnelle
La loi du 21 juillet 2009 dite « hôpital, patients, santé et territoires » (HPST)[16] définit la permanence des soins comme une mission de service public dont l’organisation relève de la compétence des ARS. Cette mission est réalisée en soirée de 20 heures jusqu’à minuit et se poursuit en « nuit profonde » de minuit à 8 heures le lendemain. Elle inclut les samedis après-midi à compter de 12 heures, les dimanches et les jours fériés. Il est envisagé de l’étendre au samedi matin. La permanence des soins en médecine ambulatoire (ou médecine de ville) est donc assurée en dehors des heures d’ouverture des cabinets libéraux et des centres de soins. En pratique, les conditions de réalisation de cette mission sont laissées à l’appréciation des acteurs locaux et dépendent pour une large part des spécificités du territoire (population, taille, accessibilité, besoins, nombre de médecins). Il n’existe pas à proprement parler d’organisation type. Les modalités d’organisation de la PDSA sur un secteur donné sont variables : consultations assurées au sein d’un point fixe de garde, le plus souvent une maison médicale de garde, ou visites chez le patient. L’activité est régulée, c’est-à-dire que les appels sont gérés par des médecins dits « régulateurs » qui assurent l’orientation du malade.
Selon la dernière enquête réalisée par le Conseil de l’ordre des médecins, le taux de participation des médecins libéraux à la PDSA est de 38,5 % en 2021, en très légère baisse par rapport à l’année précédente[17]. L’enquête fait état de fortes disparités par département. Il est de 13% dans le Var et de 82% dans les Vosges. Dans 52 % des départements, une baisse de la participation des médecins à la PDSA est constatée. Selon le rapport d’enquête, 14 départements n’ont pas de sites dédiés à la PDSA. Pour 23 départements, moins d’un quart des secteurs ont des sites dédiés et dans 18 départements, moins de la moitié des secteurs. Le dernier panorama de l’offre de soins, réalisé en 2018 par la direction générale de l’offre de soins (DGOS), recense 339 maisons médicales de garde (MMG)[18], qui peuvent correspondre à un local dédié ou à une activité hébergée au sein d’un établissement de soins. Il serait intéressant d’actualiser ce chiffre à 2023. Mais sous réserve d’une croissance exponentielle en cinq ans, il confirme l’insuffisance de structures propres mise en évidence dans le rapport d’enquête du Conseil national de l’Ordre des médecins (CNOM). Nous verrons que le nombre nécessaire pour un département à forte densité démographique est de 11 MMG. Un rapide calcul montre qu’il faudrait près de 1000 MMG là où nous n’en comptions que 339 en 2018.
Il est intéressant de noter que parmi les solutions proposées pour améliorer la situation de la PDSA au sein du département, la plus fréquemment citée est la mise au point d’un dispositif de transport dédié du patient vers l’effecteur (nom donné au médecin assurant la PDSA). On aurait pu imaginer une proposition différente où la logique de déplacement est inverse, à savoir la création d’une offre d’effecteurs mobiles (équipe de médecins mobiles par département) notamment dans le cas des visites dites « incompressibles » : patients qui ne peuvent pas quitter leur domicile ou hébergés en EHPAD). À ce titre, dans 35 départements, il n’existerait pas d’offre d’effecteurs mobiles. Dans plusieurs départements, les missions seraient partagées avec des médecins exerçant au sein de structures comme SOS Médecins, voire dans 16 d’entre eux, intégralement assurées par ces derniers.
Ce bref panorama, principalement réalisé à partir des résultats de l’enquête conduite en 2021 par le CNOM, montre combien la permanence des soins de médecine de ville est pour le moins très inégalement assurée au sein des territoires métropolitains et les DROM-COM et que l’offre de premier recours aux heures habituelles de fermeture des cabinets libéraux est très largement insuffisante et ne répond pas aux besoins de la population.
Doit-on en conclure qu’il faudrait rendre la PDSA obligatoire ou la professionnaliser, c’est-à-dire la confier à des médecins dont l’activité lui serait entièrement dédiée ?
Faut-il rendre la PDSA obligatoire ?
Le code de la santé publique précise que « les médecins participent à la permanence des soins sur la base du volontariat »[19]. En cas d’insuffisance de médecins constatée, le préfet peut procéder à des réquisitions pour compléter le tableau de permanence. Le code de déontologie médicale, dans son article 77, rappelle qu’« il est du devoir du médecin de participer à la permanence des soins dans le cadre des lois et des règlements qui l’organisent ».
Au cas d’espèce, les commentaires du code de déontologie apportent les précisions suivantes : « La permanence des soins est une organisation collective, confraternelle et mutualisée de la réponse à des demandes non programmées de soins » et « les médecins [libéraux] satisfont à ce devoir sur la base du volontariat et de la confraternité dans le cadre d’une organisation qui a pour finalité l’intérêt de la population. »[20]
Pour résumer, la permanence des soins ambulatoires aujourd’hui relève donc d’une forme d’obligation collective fondée sur le volontariat individuel avec, rappelons-le, un taux de participation à l’effort de garde de seulement 38 %.
Alors faut-il rendre la PDSA obligatoire ? Elle l’était jusqu’en 2002. Faut-il notamment modifier le code de la santé publique qui, aujourd’hui, comme nous venons de le voir, limite la permanence des soins à une seule obligation collective ? Là où le code de la déontologie parle de devoir, faudrait-il parler d’obligation ? Faudrait-il déconventionner les médecins libéraux refusant de participer à la PDSA ? Autant de questions auxquelles nous répondrons par la négative parce que la situation de crise dans laquelle se trouve notre système de santé relève avant tout d’une responsabilité collective au niveau de notre société prise dans son ensemble. En d’autres termes, elle dépasse celle du corps médical et des médecins libéraux en particulier. Nos sociétés sous-investissent en matière de médecine et la situation de crise décrite en début de note en est la conséquence directe. Il ne s’agit donc pas de stigmatiser la profession mais bien d’apporter une réponse politique qui replace toutefois les besoins du patient au centre du dispositif, le « grand oublié » des débats et notamment du récent « round » conventionnel entre les syndicats de médecins et l’assurance maladie.
Faut-il « professionnaliser » la PDSA ?
La question de la « professionnalisation » de la PDSA se pose. Le cas de SOS Médecins est emblématique des difficultés induites par la professionnalisation et notamment des difficultés à recruter qui se traduisent dans les faits par le désengagement de SOS Médecins dans certaines zones du territoire. C’est aussi un argument mis en avant par certains médecins généralistes pour ne pas faire de PDSA puisqu’il existerait un dispositif spécifique professionnalisé avec des médecins dédiés. L’objectif n’est donc pas de spécialiser des professionnels au regard des effets de désengagement qui peuvent en résulter mais plutôt de répartir l’effort sur le plus grand nombre. Le développement de la télémédecine au-delà des 20 % autorisés aujourd’hui ne semble pas non plus une piste à instruire. Cela pourrait conduire, dans un contexte de pénurie des médecins, à un phénomène de vases communicants au profit de la téléconsultation médicale et au détriment d’une médecine de terrain.
En réalité, la mise en place d’une organisation performante de la permanence des soins ambulatoires relève d’autres facteurs et déterminants que celui de la contrainte ou de la professionnalisation comme nous allons le voir avec le cas du département de la Loire-Atlantique (44). Nous en recensons plusieurs parmi lesquels : le soutien – notamment financier mais pas seulement – des institutionnels locaux, une impulsion des élus, une collaboration, une communauté de vue et une proximité fortes entre les médecins généralistes et leurs confrères hospitaliers, et enfin, comme souvent, l’engagement, la volonté et la pugnacité de quelques-uns.
III – Une PDSA performante pour 6 euros par habitant et par an : le cas du département de la Loire-Atlantique
Avant de présenter l’organisation de la PDSA telle qu’elle fonctionne aujourd’hui dans le département de la Loire-Atlantique, rappelons les quatre grandes étapes de son développement qui permettent de mieux comprendre les principes et la logique qui la sous-tendent.
La territorialisation
Dans les années 1980, tous les médecins étaient responsables de leur PDSA. Dans le mouvement de la création des premiers cabinets de groupe, la PDSA s’organise progressivement de façon plus collective. En quelques années, on observe un véritable changement d’échelle avec une organisation cette fois au niveau communal ou cantonal. Une logique d’organisation territoriale du système de garde s’impose alors.
La régulation des appels
Pour répondre au flot croissant des appels et dans un objectif de rationalisation, un premier centre d’appel est créé en 1990 au sein du département à Saint-Nazaire. Fort de cette expérience réussie, une expérimentation au niveau national est lancée en janvier 1991 avec la création de cinq centres 15 fondés sur le principe d’une double régulation : hospitalière pour les urgences vitales et des médecins libéraux pour les urgences non vitales. Après trois ans d’expérimentation, cette organisation centralisée de la régulation est étendue à l’ensemble du territoire national.
Un site de gardes dédié par secteur adossé à un hôpital de proximité
À compter de l’année 2009, onze maisons médicales de garde (MMG) sont créées au sein du département. Après de longs débats, décision a été prise de les adosser à des hôpitaux locaux, aujourd’hui hôpitaux de proximité. L’objectif principal était de rapprocher la médecine libérale de l’hôpital, d’utiliser des locaux existants et de bénéficier des services supports et logistiques de l’hôpital en contrepartie du versement d’un loyer. Dans une logique de mutualisation, les locaux servent aux gardes à partir de 20 heures et aux consultations externes de spécialistes hospitaliers pendant la journée.
Les effecteurs mobiles pour la couverture des besoins en « nuit profonde »
En 2010, une réflexion est engagée sur la couverture des besoins en santé en nuit profonde – après minuit –, longtemps un angle mort de la réflexion. L’ambition affichée était de trouver une alternative à l’hospitalisation systématique des patients et en particulier des personnes âgées. Le découpage des secteurs a été conçu pour limiter de 30 à 35 minutes les temps de déplacements des effecteurs mobiles.

À noter que les règles budgétaires ne permettent pas de disposer d’une compréhension directe des dépenses consacrées à la permanence des soins. En théorie, les dépenses de fonctionnement et le coût des astreintes sont financés par le fonds d’intervention régional (FIR) géré par les agences régionales de santé au titre de la mission 3 et le remboursement des actes par le budget de l’Assurance maladie. Dans la pratique, ces règles d’affectation budgétaire ne semblent pas toujours respectées. Au cas d’espèce du département de la Loire Atlantique, l’intégralité des dépenses est affectée au FIR. Cette situation ne permet pas d’avoir une vision consolidée de ces dépenses et de leur évolution dans le temps. On peut aussi en conclure que le Parlement ne dispose pas d’une information budgétaire explicite sur un sujet pourtant d’importance.
Quel enseignement ou conclusion peut-on tirer de cet exemple ? Aujourd’hui, peu de départements en France ont une organisation de la permanence des soins ambulatoires comparable à celle du département 44. Les assises de la permanence des soins qui se sont tenues en 2019, fortes de ce diagnostic alarmant, ont décidé la création de l’Association nationale de l’organisation de la permanence des soins chargée d’accompagner les départements dans la mise en place de bonnes pratiques organisationnelles dans ce domaine. À ce jour, 35 départements sont adhérents. Comme le montre l’enquête conduite par le CNOM, de nombreux départements n’ont pas de sites dédiés à la PDSA, alors même qu’il existe (encore) dans tous les départements des hôpitaux de proximité en capacité de mettre à disposition des locaux sécurisés, ni d’effecteurs mobiles. Nonobstant les spécificités territoriales et problématiques d’accessibilité propres à certains départements et leurs impacts financiers potentiels, il ressort des chiffres disponibles que nous pourrions disposer d’une permanence des soins performante et efficace pour une enveloppe annuelle globale de l’ordre de 500 millions d’euros. Cette enveloppe n’intègre pas l’impact de l’activation des dépenses passives relatives aux hospitalisations évitées. Une estimation réalisée en 2012 sur le département 44 par l’ancien secrétaire général de l’ADOPS 44 révélait que le dispositif de médecins mobiles sur 12 mois d’expérimentation permettait, au titre des interventions en EHPAD – soit 22 % des actes effectués –, une économie nette de près de 1 million d’euros. On peut inférer de ce calcul que le secteur mobile s’autofinance. Le coût des interventions par la médecine de ville pour des urgences non vitales est « très inférieur à efficience équivalente à celui que représente le cumul ambulance + urgences hospitalières »[21].
IV – Propositions complémentaires pour une PDSA conforme aux besoins de santé
Comme nous l’avons déjà évoqué, plutôt que le choix de la coercition, nous privilégions d’autres formes de leviers, notamment financier : l’attractivité des conditions de travail, une plus grande sécurité dans l’exercice du métier et la sensibilisation et la formation des étudiants en médecine aux pratiques de la PDSA, notamment en fin de cursus.
Formulons deux points d’attention qui permettront de mieux comprendre les propositions formulées. Nous rappelons tout d’abord que les pistes de solution présentées ci-après prennent acte d’une démographie médicale encore très défavorable dont les conséquences devraient peser sur la qualité de l’offre de soins de premier recours pendant plusieurs années. La stagnation du nombre de médecins généralistes prévue par la Direction de la recherche, des études, de l’évaluation et des statistiques (DREES) jusqu’en 2030, couplée à l’augmentation des besoins en santé, va se traduire par une détérioration de la densité médicale[22]. L’urgence de la situation exige une réponse rapide qui ne peut attendre une amélioration de la démographie médicale. Aussi, les solutions proposées visent principalement à améliorer les dispositifs existants tout en s’appuyant sur eux et s’inscrivent pleinement dans cette logique de délais contraints.
En outre, si la note n’a pas vocation à parler à titre principal de la continuité des soins, son interaction avec la PDSA, et notamment le déport d’activité de 30 % de l’une vers l’autre, conduit à proposer des pistes de réflexion touchant aussi la continuité des soins[23].
Dans ce contexte, l’idée directrice de notre recommandation principale est de soutenir le développement des structures de groupe, pluridisciplinaires ou mono-activité, pour qu’elles atteignent au plus vite une taille critique seule à même d’apporter une réponse rapide et efficace à la situation présente.
Proposition 1 : Étendre les subventions d’exploitation à l’ensemble des structures médicales de groupe en contrepartie d’un engagement à la PDSA et à la prise en charge des soins non programmés en journée
L’exercice individuel de la médecine libérale serait devenu « obsolète » pour reprendre les propos du sociologue François-Xavier Schweyer[24]. Parmi les motifs d’installation des médecins, celui « de créer ou d’intégrer un regroupement de professionnels est plébiscité par 73 % des médecins de moins de 40 ans »[25]. Aujourd’hui, l’exercice collectif de la médecine est une réalité chez les jeunes médecins comme le confirme une récente étude de la DREES : « plus de 80 % des médecins généralistes libéraux de moins de 50 ans exercent en groupe », c’est-à-dire avec au moins un autre médecin généraliste, un médecin spécialisé ou avec au moins un paramédical. 39 % des médecins continuent d’exercer seuls[26]. Qualité de l’environnement de travail et équilibre entre vie professionnelle et vie personnelle constituent deux facteurs d’acceptabilité essentiels du travail pour les jeunes générations de médecins que garantit l’exercice collectif de la médecine libérale, qu’il soit mono-professionnel, dans le cadre d’un cabinet de groupe réunissant des médecins généralistes, ou multi-professionnel, regroupant autour de médecins généralistes d’autres professionnels de santé comme des kinésithérapeutes ou des infirmières. Comme le rappelle le docteur Cédric Rat, président de la Communauté professionnelle territoriale de santé (CPTS) du Pays de Retz, les maisons de santé pluridisciplinaires ne sont pas un « bâtiment » mais bien une équipe de soins. Un discours qui, selon lui, convainc les jeunes au regard de la qualité d’exercice souhaitée[27].
L’exercice collectif de la médecine permet surtout d’atteindre une masse critique seule à même de répondre aux besoins de santé de la population en matière de prise en charge des soins non programmés. Elle facilite la planification de créneaux dédiés aux soins non programmés. Rappelons que l’on se réfère à une pratique de groupe dès lors qu’un médecin généraliste travaille avec au moins un autre généraliste ou un paramédical. Cette masse critique requiert idéalement un minimum de cinq médecins généralistes, effectif qui autorise une prise en charge organisée et structurée de cette activité, autrement que pendant les temps de pause ou en fin de plage de consultation. Elle assure dans le même temps une répartition équilibrée et optimisée de la charge entre les médecins. Cette organisation nécessite aussi une permanence téléphonique que seul un secrétariat médical peut valablement assurer. Il s’agit d’une fonction essentielle dans la gestion des SNP, insuffisamment valorisée. Les plateformes de service d’accès aux soins (SAS) ne répondent que partiellement à ce besoin et ne peuvent se substituer aux secrétariats médicaux. Sur un bassin de vie de l’ordre de 100 000 habitants, les régulateurs ont la charge de trouver un rendez-vous. Cela revient, dans une certaine mesure, à mutualiser des créneaux d’urgence à l’échelle d’un département. Or, la proximité avec le patient est un élément déterminant dans la prise en charge des SNP. Ce sont les secrétaires médicales qui sont au contact des patients et qui savent faire le tri au bon niveau. Elles constituent donc un maillon indispensable de la chaîne de traitement des urgences par la médecine libérale. Par ailleurs, elles permettent de dégager du temps médical. L’application Doctolib, certainement utile pour trouver des créneaux disponibles pour un besoin médical non urgent, n’apporte pas une réponse satisfaisante en cas d’urgence présumée. Dans les faits, elle induit une rupture du lien entre les patients et les médecins et un recours vers les services d’urgence.
L’exercice collectif de la médecine de ville doit donc être encouragé et accompagné financièrement, en contrepartie du respect d’un cahier des charges fixant des engagements en matière de soins non programmés aux heures d’ouverture des cabinets et après 20 heures dans le cadre de la PDSA.
Dans le cas de la constitution d’une maison de santé pluridisciplinaire (MSP) – mode d’exercice interdisciplinaire encouragé et soutenu financièrement par les ARS considérant qu’elle joue un rôle toujours plus important dans l’accès aux soins en France –, un accord conventionnel interprofessionnel (ACI) est signé avec la caisse primaire d’assurance maladie (CPAM). Celui-ci est fondé sur un cahier des charges qui reprend des obligations en matière d’objectifs de santé publique. L’ACI constitue une forme de rémunération sur objectifs. Il vise à la constitution d’une équipe de soins, au développement d’une pratique collective et coordonnée de la médecine, au développement de protocoles de soins dans un souci d’harmonisation des pratiques médicales et enfin, à celui du choix de logiciels partagés permettant la collecte et le traitement de données en vue d’alimenter des indicateurs. Pour un taux d’atteinte à 100 % des indicateurs dits « prérequis socles » et des indicateurs « socles », la subvention allouée est de 70 000 euros pour une année complète (dans le cas d’une configuration type de 4000 patients et de 16 professionnels de santé)[28]. . Une rémunération additionnelle de 40 000 euros peut être obtenue, conditionnée au respect d’indicateurs dits « optionnels ». Fin décembre 2020, 1 168 MSP ont signé l’accord conventionnel interprofessionnel. Elles reçoivent à ce titre une rémunération forfaitaire d’un montant moyen de 61 000 euros, soit au total un soutien financier d’un peu plus de 70 millions d’euros[29]. En revanche, cet accord ne mentionne aucun engagement de participation à la permanence des soins. Or, la participation à la PDSA devrait figurer parmi les objectifs prioritaires du cahier des charges et faire l’objet d’un ou de plusieurs indicateurs « prérequis socles ».
À fin 2019, on dénombrait 1 889 MSP regroupant 13 096 professionnels de santé pour 3,2 millions de patients pris en charge[30]. D’autres sources font état de 1 600 MSP à juillet 2021[31]. Ces chiffres, qui mériteraient d’être actualisés, restent néanmoins modestes au regard des besoins en santé. La croissance des MSP est en particulier limitée par une problématique de locaux et d’accessibilité (transports en commun, parking). Ce sujet, qui relève de l’aménagement des territoires, concerne des parties prenantes institutionnelles qui s’ignorent : le ministère de la Santé d’un côté et celui de la Transition écologique et de la Cohésion des territoires (responsable de l’aménagement du territoire) de l’autre, là où une réponse globale serait nécessaire. Une réflexion est aussi à mener sur le modèle d’affaires d’une MSP, et notamment sur la coexistence en son sein de collaborateurs et de salariés, ces derniers n’ayant dans ce cas pas la même contrainte en matière d’horaires. Cette organisation impliquerait de réfléchir à la notion de tarifs gradués et donc d’un financement plus élevé de certaines consultations. Il s’agirait là d’un bon levier pour repenser les organisations et un excellent levier de financement des fonctions supports.
Les cabinets de groupe, mode d’exercice mono-professionnel de la médecine, n’entrent pas dans ce dispositif de soutien financier alors qu’ils sont, au même titre que les MSP, une réponse aux besoins de santé de la population. Comme nous l’avons évoqué, les solutions proposées doivent s’appuyer sur l’ensemble des dispositifs existants. Aussi, ces cabinets de groupe devraient, à l’instar des MSP, pouvoir bénéficier d’une subvention en contrepartie, là encore, d’engagements formalisés dans un cahier des charges, que ce soit en termes de prise en charge des soins non programmés aux heures d’ouverture des cabinets, de mise en place d’un secrétariat médical ou d’une participation à l’effort de la PDSA. Cet engagement pourrait se traduire par exemple par une contribution à la PDSA à hauteur de deux nuits par mois. L’objectif est que chaque médecin participe à la PDSA et que l’effort soit réparti sur le plus grand nombre, de telle sorte que la charge afférente reste acceptable et que cette contribution se pérennise dans le temps.
Proposition 2 : Encourager les « jeunes » médecins retraités à participer à la PDSA
Au-delà d’un soutien financier subordonné au respect d’un cahier des charges, nous pensons que les honoraires perçus au titre de la PDSA devraient être forfaitisés et intégralement défiscalisés. Plus de 50 % des médecins libéraux ont plus de 60 ans et vont partir à la retraite au cours des toutes prochaines années et cela avant que la suppression du numerus clausus ait un quelconque impact sur le nombre de médecins. En attendant le retournement favorable de la démographie médicale, prévu à partir de 2030 selon le scénario tendanciel, et donc à titre temporaire, le recours à des médecins retraités pour la PDS, sur la base du volontariat, est une option à instruire. Ils pourraient effectuer de l’ordre de deux gardes par mois en contrepartie d’une exonération de cotisations sociales actuellement payées à la Caisse autonome de retraite des médecins de France (CARMF), cotisations qui n’abondent pas leur retraite, ainsi qu’un remboursement des frais d’assurances. L’ensemble représenterait en charge annuelle de l’ordre de 1000 euros par médecin dont 700 au titre des cotisations.
Proposition 3 : Intégrer dans le cursus des internes généralistes une participation à la PDSA
La durée de la formation spécialisée de médecine générale vient d’être rallongée pour être portée à quatre années, mesure dont nous ne partageons pas les finalités au-delà de l’objectif affiché d’une meilleure formation. Il aurait sans doute mieux valu supprimer la première année d’étude dont l’intérêt dans la formation du médecin reste questionnable. Toujours pour répondre au déficit de médecins contribuant à la permanence des soins et dans un souci de mieux préparer nos futurs médecins généralistes à ses spécificités, leur cursus devrait intégrer le principe de deux stages de six mois au sein de cabinets libéraux ou de MPS. Deux tranches de quatre heures par semaine de 20 heures à 24 heures seraient consacrées à la permanence des soins.
Proposition 4 : Encourager le volontariat des sapeurs-pompiers en proposant un système attractif d’acquisition de trimestres pour la retraite
La perte de sens au travail est régulièrement mise en avant par les sapeurs-pompiers professionnels et volontaires. Dans la pratique, elle se traduit par une stagnation de la durée d’engagement, une baisse des effectifs et des difficultés de recrutement dans des proportions inédites aujourd’hui. Il manquerait 50 000 sapeurs-pompiers volontaires. Si l’enjeu est avant tout social, des mesures incitatives de nature financière sont à définir, telles que la revalorisation des indemnités perçues et surtout l’attribution de trimestres au titre de la retraite selon un barème progressif, plus attractif que l’existant, et en fonction de la durée d’engagement.
Proposition 5 : Réfléchir sur l’opportunité de créer une plateforme commune de traitement des appels d’urgence
Comme évoqué précédemment, une des recommandations phares de la mission flash lancée avant l’été 2022 est d’accélérer le déploiement des services d’accès aux soins dans l’objectif d’une plus grande priorisation des cas d’urgences vitales, condition d’un désengorgement des services d’urgence hospitaliers. Les plateformes de traitement des appels du SAMU-centre 15 se sont récemment vues doter de moyens supplémentaires principalement en agents régulateurs. Les services départementaux d’incendie et de secours disposent aussi d’une plateforme de réception des appels d’urgence ainsi que les services de police. Le principe d’un numéro unique, le 112, et d’une plateforme commune, fait l’objet de nombreux débats et controverses entre les services, notamment autour de la spécificité ou non de la régulation médicale. Les interactions et la complémentarité entre les différents services de secours à la personne observées sur le terrain et le besoin de sécuriser la prise en charge des appels invitent sans doute à réétudier l’intérêt d’une plateforme virtuelle unifiée de nature à favoriser le transfert des appels en cas de saturation.
Conclusion
Notre système de santé n’apporte plus de réponse satisfaisante en matière d’offres de soins de proximité et de prise en charge des soins non programmés. Cette situation de crise était pourtant prévisible. Aussi, nous nous refusons de faire porter la responsabilité de cette situation par les acteurs de la profession, dont certains n’ont d’ailleurs pas manqué de tirer la sonnette d’alarme à plusieurs reprises. La responsabilité est collective et politique. Elle s’explique par un sous-investissement alarmant en matière médicale et par une passivité générale coupable face à cette évolution. La démographie médicale continuera d’être défavorable pendant encore une dizaine d’années, durée qui invite à trouver et déployer sans plus attendre des solutions opérationnelles qui visent à améliorer les dispositifs locaux existants, tout en s’appuyant sur eux. Les propositions que nous avons formulées prennent également acte des attentes de la nouvelle génération de médecins pour laquelle environnement de travail et équilibre entre vie professionnelle et vie personnelle constituent deux facteurs d’acceptabilité essentiels du travail.
Ces propositions concrètes sont de nature à améliorer très sensiblement à court terme la réponse de l’offre de soins de proximité en matière de prise en charge des soins non programmés. Il faut donc agir de façon déterminée dans ce sens. Mais une réponse plus globale et plus structurante est à bâtir avec pour ambition une rénovation en profondeur de notre système de santé qui doit se transformer en un système de soins performant. Cette démarche doit replacer les besoins en santé de la population au cœur de la réflexion. Elle doit aussi mobiliser de façon active l’ensemble des parties prenantes, à savoir le ministère de la Santé et ses représentants en régions, les agences régionales de santé, les acteurs de la profession médicale hospitalière et libérale, les acteurs de terrain de la sécurité civile, les collectivités locales et la société civile. Elle doit afficher comme ambition le décloisonnement, la recherche de la complémentarité et la coordination transversale entre les acteurs au niveau local. L’idée n’est certes pas de reproduire un Ségur de la santé bis. Sont résumées ci-après nos principales recommandations.
Recommandation 1 : Généraliser à l’ensemble des départements une offre de permanence des soins structurée autour de maisons médicales de garde adossées à des hôpitaux de proximité et d’effecteurs mobiles à compter de minuit. Le coût global d’une telle organisation étendue à l’ensemble du territoire national est estimé à 500 millions d’euros, montant auquel il faudrait soustraire les dépenses d’hospitalisation évitées.
Recommandation 2 : Étendre les subventions d’exploitation à l’ensemble des structures médicales de groupe en contrepartie d’un engagement à la PDSA et à la prise en charge des soins non programmés en journée. L’objectif est d’accélérer l’atteinte d’une taille critique par les structures médicales, condition pour apporter une réponse à la prise en charge des soins non programmés.
Autres recommandations :
- Encourager les « jeunes » médecins retraités à participer à la PDSA à hauteur de deux gardes par mois en contrepartie d’une exonération de cotisations sociales actuellement payées à la Caisse autonome de retraite des médecins de France (CARMF), cotisations qui n’abondent pas leur retraite, ainsi qu’un remboursement des frais d’assurances ;
- Intégrer dans le cursus des internes généralistes une participation à la PDSA selon le principe de deux stages de 6 mois au sein de cabinets libéraux ou de MSP prévoyant deux tranches de 4 heures par semaine consacrées à la permanence des soins ;
- Encourager le volontariat des sapeurs-pompiers en proposant un système attractif d’acquisition de trimestres pour la retraite ;
- Réfléchir sur l’opportunité de créer une plateforme commune de traitement des appels d’urgence aux différents services de secours à la personne dans l’objectif de sécuriser la prise en charge des appels.
Remerciements :
L’auteur remercie tout particulièrement le docteur Philippe Compain, Président de l’Association nationale de l’organisation de la permanence des soins qui n’a pas hésité à me consacrer plusieurs heures de son temps pour échanger sur la permanence des soins, le professeur Cédric Rat, professeur de médecine générale à la faculté de médecine de Nantes et Président du Conseil d’administration de la CPTS du Pays de Retz, le docteur Joël Jenvrin, Directeur du SAMU centre 15 du département de Loire-Atlantique, le Contrôleur général Stéphane Morin, Président de l’association des directeurs et directeurs-adjoints des services d’incendie et de secours, le Médecin colonel Michel Weber, chef du Service de santé et de secours médical du SDIS de Loire-Atlantique et administrateur de l’Association nationale des médecins professionnels et volontaires des services d’incendie et de secours, le docteur Clémentine Kerdrain-Derrider, Secrétaire générale de l’Association départementale de l’organisation de la permanence des soins de la Loire-Atlantique (Adops 44) et enfin le docteur Christophe Papin, Président de l’Adops 44.
[1] GRIMALDI, A., Manifeste pour la santé 2022, Éditions Odile Jacob, 2021.
[2] Ibid.
[3] Le site internet de l’URPS Nouvelle-Aquitaine définit ainsi les soins non programmés (SNP) : ils « répondent aux besoins des patients souffrant d’un problème de santé qui ne relève pas de l’urgence vitale mais dont la prise en charge ne peut être ni anticipée ni retardée. Les soins non programmés peuvent être aussi bien des consultations cliniques que des actes cliniques techniques. Ils nécessitent une prise en charge rapide de 24h à 48h maximum, parfois de délais plus courts, sans rendez-vous ».
[4] Rapport n°587 (2021-2022) de Mme Catherine DEROCHE , fait au nom de la CE Hôpital, déposé le 29 mars 2022
[5] Communiqué de presse du gouvernement, « Urgences et soins non programmés, des réponses fortes et rapides pour l’été », 1er juillet 2022
[6] Vie publique, « Crise des urgences : les recommandations de la mission « flash » pour les hôpitaux », 6 juillet 2022
[7] Entretien avec le responsable du SAMU 44.
[8] Le Monde, « Appels en hausse, personnels « à bout de souffle »…, les centres du 15 saturés », 4 janvier 2013.
[9] Société française de médecine d’urgence, Actualité des urgences APM, 3 août 2023.
[10] Le Parisien, « Plus de 150 « morts inattendues » aux urgences en France : ce nombre est-il fiable », 6 janvier 2023.
[11] Que choisir 612, Anne Sophie Stamane, Dossier d’avril 2022.
[12] L’Étudiant, « Études de santé : suppression du numerus clausus dès 2021 », 26 mars 2021.
[13] CNOM, Atlas démographique, 2021.
[14] GRIMALDI, A., Manifeste pour la santé 2022, Éditions Odile Jacob, 2021.
[15] Avis du HCAAM, « Organisation des Soins de proximité : Garantir l’accès de tous à des soins de qualité », septembre 2022.
[16] Loi n° 2009-879 du 21 juillet 2009 portant réforme de l’hôpital et relative aux patients, à la santé et aux territoires.
[17] Enquête du Conseil national de l’Ordre des médecins sur l’état des lieux de la permanence des soins ambulatoires en médecine générale au 31 décembre 2021.
[18] DGOS, Les chiffres clés de l’offre de soins en 2018.
[19] Code de la santé publique, article R6315-4.
[20] CNOM, Code de déontologie médicale et ses commentaires, juin 2022.
[21] Site internet de SOS Médecins, « SOS Médecins dans la permanence des soins ambulatoires (PDSA) ».
[22] DREES, Dossier N°76, « Quelle démographie récente et à venir pour les professions médicales et pharmaceutiques ? Constats et projections démographiques », mars 2021.t
[23] Entretien avec Philippe Compain, président de l’Association nationale de l’organisation de la permanence des soins.
[24] La Croix, « Le modèle du médecin généraliste seul est obsolète », 19 janvier 2023.
[25] DREES, Études et résultats n° 1140, « Difficultés et adaptation des médecins généralistes face à l’offre de soins », janvier 2020.
[26] DREES, Études et résultats n°1114, « Plus de 80 % des médecins généralistes libéraux de moins de 50 ans exercent en groupe », mai 2019.
[27] Entretien avec Cédric Rat, président du conseil d’administration de la CPTS du Pays de Retz.
[28] Site Ameli de l’Assurance maladie
[29] Assurance maladie, Rapport annuel sur les charges et les produits de l’Assurance maladie pour 2022, « Organisation territoriale et réforme du financement des soins », avril 2022.
[30] Site internet de la mutuelle d’assurance des professionnels de santé (MASCF)
[31] Assurance maladie, Rapport annuel sur les charges et les produits de l’Assurance maladie pour 2022, « Organisation territoriale et réforme du financement des soins », avril 2022.






